ついに実施!!!維持期リハビリの介護保険移行について
要介護高齢者への維持期リハビリは4月から介護保険の給付対象へ移行

・脳血管疾患
・廃用症候群(病気や怪我で安静にすることで体を動かす時間が減り、心身に様々な不都合が起こった状態)
・運動器に関する疾患(骨折、変形性関節症、腰痛、肩痛等)
以上の病気等により運動器に障害を持つ方々へのリハビリテーションの提供について、患者が要介護認定を受けている場合、発症等から標準的算定日数(脳血管障害等リハは180日、運動器リハは150日、廃用症候群リハは120日)を超えて実施されるリハビリについては、これまでの医療保険の給付から、介護保険の給付へ移行さることになりました。
一般的にリハビリテーションは、
・急性期における早期離床・早期リハによる廃用症候群の予防のために行うもの(急性期リハビリ)
・回復期における集中的リハによる機能回復・ADL向上のために行うもの(回復期リハビリ)
・維持期・生活期における生活機能の維持・向上、自立生活の推進、介護負担の軽減、QOLの向上のために行うもの(維持期・生活期リハビリ)
に分類されますが、この中で、維持期・生活期リハビリが介護保険に完全移行されます。
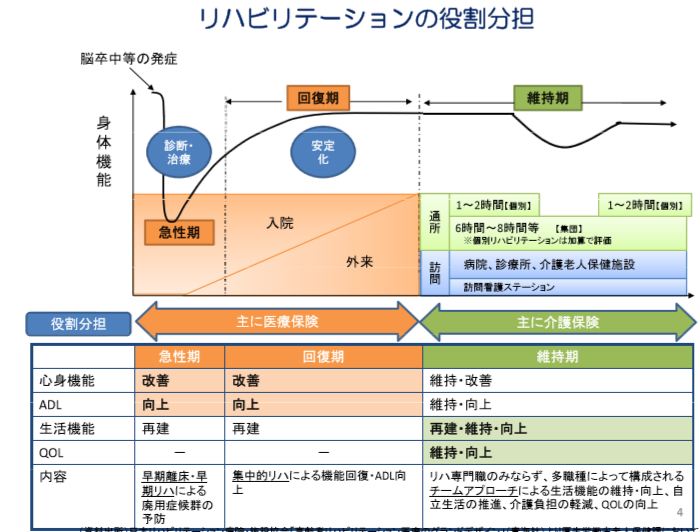
平成23年2月2日厚生労働省資料(医療介護の連携より)
2006年診療報酬・介護報酬同時改定に打ち出された方針がようやく実施へ

2006年度の診療報酬・介護報酬同時改定において、リハビリテーションに関しては、医師が医療保険のリハビリが必要と判断した場合以外は、介護保険給付に移行するという方針が打ち出されて以来、ようやく移行が実現することになります。
ただし、医師が「医療保険のリハビリ継続が必要」と判断した場合や「外傷性の肩関節腱板損傷」「高次脳機能障害」などの場合は医療保険リハビリの継続は可能です。
厚生労働省は通知「要介護被保険者等である患者に対する入院外の維持期・生活期の疾患別リハビリテーションに係る経過措置の終了に当たっての必要な対応について」で、医療機関やケアマネジャー、居宅介護サービス事業所(訪問リハビリや通所リハビリ、訪問看護事業所等)に対し周知するよう、都道府県等の担当者に要請しています。
具体的には、患者が介護保険のリハビリを希望する場合には、当該患者を担当するケアマネジャーにその旨を伝えるよう医療機関に指示することを要請。
患者の同意を得て介護保険のリハビリに移行する際にケアマネジャーや通所リハビリ事業所と連携してケアプランの作成を支援した医療機関は、介護保険リハビリテーション移行支援料(患者一人一回500点)を算定できるとしています。
さらに3月中に医療保険の維持期・生活期リハビリを併用した患者については、4月、5月に限り維持期・生活期リハビリ料を月7単位まで算定可能とする激変緩和措置も盛り込まれました。
介護保険点数の上限枠の問題や介護施設入居者は維持期・生活期リハビリが受けられない恐れも

介護保険は利用可能額に上限があり、要介護度によって変わります。
上限を超えるサービスを受ける場合は、全額自費負担となります。特に脳血管疾患で倒れる高齢者は、高齢者の中でも70歳代の方も多く、まだまだリハビリ意欲は高い方が多いのが現状。
急性期病院から回復期リハビリテーション病院に転院し、疾患発生後180日間は専門的なリハビリを受けられるものの、自宅や有料老人ホーム、特養などで暮らすには、まだまだリハビリを継続しないといけない患者も多数いらっしゃいます。
そういった中で、生活送るための在宅介護中心にケアプランを作成すれば、自ずとリハビリに回す点数が少なくなったり、介護付有料老人ホーム(特定施設入居者生活介護認可施設)、グループホーム、特養は介護保険点数がマルメ*のため、理学療法士等のリハビリスタッフを配置していない施設では、専門的なリハビリを継続して受けることが出来ない場合もあります。
今回の改定は、2006年以来の構想ですから、実施に関しては致し方ない部分もありますがリハビリ難民が発生しないような対策を打つ必要があるのではないでしょうか。
*「マルメ」・・・治療の程度に関わらず、診療報酬が一定と扱われる医療あるいは介護サービスのこと。包括払い。



